Cáncer de Testículo
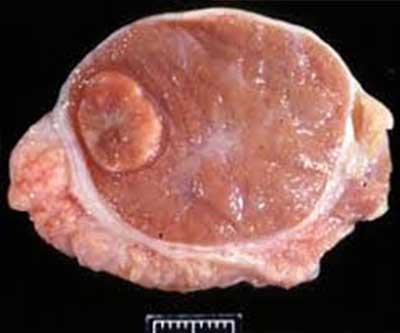
Cáncer que se forma en los tejidos del testículo (uno de las dos glándulas con forma de huevo que se encuentran adentro del escroto y producen el esperma y las hormonas masculinas). Por lo general, el cáncer de testículo se presenta en hombres jóvenes y de mediana edad. Los dos principales tipos de cáncer de testículo son los seminomas (cánceres que crecen lentamente y son sensibles a la radioterapia) y los no seminomas (distintos tipos de células que crecen más rápidamente que los seminomas).
El cáncer de testículo es un tumor aparece sobre todo en hombres jóvenes y, generalmente es de buen pronóstico. Incluso los estadios más avanzados pueden ser curables, con cirugía y quimioterapia y/o radioterapia. Es el cáncer más común en hombres jóvenes, de 15 a 35 años de edad. En España, la incidencia anual se sitúa entre 1,6 y 2 casos por cada 100.000 habitantes
Desde un punto de vista del pronóstico, posibilidad de ocasionar metástasis y de la planificación del tratamiento, el cáncer de testículo se divide en dos tipos seminoma y no seminoma.
Los seminoma son tumores de células germinales inmaduras de crecimiento lento y representan alrededor del 50% de los casos, de los cuales el 75% son de estadio 1. Los seminomas tienden a estar confinados al testículo puesto que se propagan relativamente despacio, y a través del sistema linfático. Suelen ser los más habituales entre el segmento de pacientes de mayor edad.
Los no seminoma, por el contrario, son células germinales más maduras que se propagan con mayor rapidez. Los noseminomas engloban a varios subtipos; pero se tratan de forma similar:
- Carcinoma embrionario, es es tipo más común, aunque normalmente aparece junto con otros tipos.
- Tumor de saco vitelino, es el tipo más común en los niños, en los que se cura con mucha más facilidad que en los adultos.
- Coriocarcinoma, es un tipo muy poco frecuente (1%). Dado su extensión por la sangre, es uno de los subtipos más agresivos.
- Teratoma inmaduro
- Teratoma maduro, son células adultas premalignas que rara vez se extienden, pero que pueden transformarse en otro tipo.
Los pacientes con seminoma tienen un pronóstico excelente: la tasa de curaciones globalmente es del 90%, e incluso en los estadios más iniciales es cercana al 100%.
En caso de tumores mixtos, que se da la mitad de las veces (Seminoma y No-Seminoma) el tumor deberá ser tratado si fuera un tumor no seminoma.
Una vez que se ha diagnosticado el cáncer, se hacen pruebas para determinar si el cáncer se ha diseminado del testículo a otras partes del cuerpo y poder planificar el tratamiento más adecuado.
El cáncer de testículo se clasifica en varios estadios en función de la presencia de:
- Marcadores tumorales elevados.
- La extensión local del tumor (grado de invasión de las estructuras alrededor del testículo, por ejemplo el cordón espermático o el escroto).
- Su extensión regional (número y tamaño de los ganglios linfáticos cercanos al testículo, por ejemplo inguinales).
- Su extensión a distancia o metástasis.
En función de estos parámetros el tumor de testículo se clasifica en varios estadios que se utilizan para establecer el pronóstico y el tipo de tratamiento que es necesario.
Estadio I: El cáncer está limitado al testículo.
Estadio II: El cáncer incluye el testículo y los ganglios linfáticos cercanos al testículo.
Estadio III: El cáncer invade más allá de los ganglios cercanos al testículo.
Estadio IV: Hay metástasis en otros órganos.
Cáncer de la testiculo en estadio I
El tratamiento del cáncer de testículo en estadio I depende de si el cáncer es un seminoma o un no seminoma.
El tratamiento del seminoma puede incluir los siguientes procedimientos:
- Cirugía para extirpar el testículo, con radioterapia dirigida a los ganglios linfáticos del abdomen después de la cirugía, con seguimiento durante toda la vida.
- Cirugía para extirpar el testículo, seguida de quimioterapia y seguimiento durante toda la vida.
El tratamiento del no seminoma puede incluir los siguientes procedimientos:
- Cirugía para extirpar el testículo y los ganglios linfáticos del abdomen, con seguimiento durante toda la vida.
- Cirugía para extirpar el testículo, con seguimiento durante toda la vida.
- Cirugía seguida por quimioterapia para los pacientes con riesgo alto de recidiva, con seguimiento durante toda la vida.
Cáncer de la testiculo en estadio II
El tratamiento del cáncer de testículo en estadio II depende de si el cáncer es un seminoma o un no seminoma.
El tratamiento del seminoma puede incluir los siguientes procedimientos:
- Cuando el tumor mide cinco centímetros o menos, el tratamiento habitual es cirugía para extirpar el testículo seguida de radioterapia dirigida a los ganglios linfáticos del abdomen y la pelvis, con seguimiento permanente.
- Cuando el tumor mide más de cinco centímetros, el tratamiento habitual es cirugía para extirpar el testículo seguida de quimioterapia de combinación o radioterapia dirigida a los ganglios linfáticos del abdomen y la pelvis, con seguimiento durante toda la vida.
El tratamiento del no seminoma puede incluir los siguientes procedimientos:
- Cirugía para extirpar el testículo y los ganglios linfáticos, con seguimiento durante toda la vida.
- Cirugía para extirpar el testículo y los ganglios linfáticos, seguida de quimioterapia de combinación y seguimiento durante toda la vida.
- Cirugía para extirpar el testículo, seguida por quimioterapia de combinación y una segunda cirugía si el cáncer permanece, con seguimiento durante toda la vida.
- Quimioterapia de combinación antes de la cirugía para extirpar el testículo en el caso del cáncer que se diseminó y se considera potencialmente mortal.
Cáncer de la testiculo en estadio III
El tratamiento del cáncer de testículo en estadio III depende de si el cáncer es un seminoma o un no seminoma.
El tratamiento del seminoma puede incluir los siguientes procedimientos:
- Cirugía para extirpar el testículo, seguida de quimioterapia de combinación. Cualquier tumor que quede después del tratamiento necesitará seguimiento durante toda la vida.
El tratamiento del no seminoma puede incluir los siguientes procedimientos:
- Cirugía para extirpar el testículo, seguida de quimioterapia de combinación.
- Quimioterapia de combinación seguida por cirugía para extirpar todo tumor que haya quedado. Se puede administrar quimioterapia adicional si el tejido del tumor extirpado contiene células cancerosas en crecimiento.
- Quimioterapia de combinación con radioterapia dirigida al cerebro en el caso del cáncer que se diseminó hasta el cerebro.
- Quimioterapia de combinación antes de la cirugía para extirpar el testículo en el caso del cáncer que se diseminó y se considera potencialmente mortal.
Opciones de tratamiento para el cáncer de testículo recidivante
El tratamiento del cáncer de testículo recidivante puede incluir los siguientes procedimientos:
- Quimioterapia de combinación.
- Dosis alta de quimioterapia con trasplante de médula ósea.
- Cirugía para extirpar el cáncer que: volvió más de dos años después de la remisión completa; o volvió a un solo lugar y no responde a la quimioterapia.
La cirugía con la idea de curar el cáncer de testículo consiste en la extirpación del testículo a través de una incisión en la ingle (este procedimiento se denomina Orquiectomía radical).
A diferencia de otros tipos de tumores en el cáncer de testículo no está recomendado la cirugía directa (es decir a través de una pequeña incisión en el escroto), para evitar el riesgo de diseminación del tumor hacia el escroto o hacia los ganglios linfáticos.
En algunas ocasiones es necesaria la cirugía en ganglios linfáticos o en lesiones “sospechosas” alejadas del tumor original.
El tratamiento administrado después de la cirugía, con el propósito de aumentar las posibilidades de curación, se denomina tratamiento adyuvante.
La quimioterapia es un tratamiento de fármacos para eliminar las células tumorales. La quimioterapia se considera un tratamiento sistémico ya que el medicamento es introducido al torrente sanguíneo, viaja a través del cuerpo y puede eliminar las células cancerosas que estén fuera del testículo.
La quimioterapia es el tratamiento estándar, con o sin radiación, cuando el cáncer se ha extendido a otras partes del cuerpo (o sea, estadio 2 ó 3). En algunos sitios se ofrece como opción para los tumores testiculares que tienen algún factor de mal pronóstico (afectación de los vasos sanguíneos o por el tamaño tumoral) en estadio 1 como terapia preventiva en los casos de mayor riesgo. La introducción de la terapia con cisplatino como agente antitumoral supuso una revolución espectacular en la tasa de curación de este tipo de cáncer. Los agentes más utilizados son el cisplatino, etóposido y bleomicina. Los fármacos antitumorales causan efectos secundarios importantes, tanto agudos (vómitos, náuseas, caída del pelo, cansancio, neutropenia, sépsis, azooespermia), como a largo plazo (ototoxicidad, neuropatía periférica, tumores secundarios, problemas cardiovasculares).
Aunque el éxito del tratamiento depende del estadio, la tasa media de supervivencia (a cinco años) es de alrededor del 95%, y para los casos de cánceres en estadio 1 (si son vigilados adecuadamente) es de prácticamente el 100% de supervivencia. Por eso es de suma importancia la acción inmediata cuando existe la posibilidad de padecer cáncer de testículo.
La quimioterapia es una de las modalidades terapéuticas más empleada en el tratamiento del cáncer.
La radioterapia mediante rayos X de alta energía es efectiva en los tumores germinales. Se puede administrar para tratar seminomas de estadio 2, o como terapia preventiva en el caso de cáncer en estadio 1, y así minimizar la probabilidad de que aún existan tumores minúsculos indetectables y que pudiesen extenderse. La extraordinaria sensibilidad a la radioterapia de los seminomas hace que la tasa de curación para los casos en estadio 1 sea superior al 95%.
Planificación del tratamiento con RT:
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como las cabezs femorales, intestino delgado, vejiga, recto, entre otros. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud.
Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento.
Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar.
Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento.
¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono.
¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa.
¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos.
Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento.
Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control.
